Tornar a concentração de vírus ínfima, por meio de coquetéis de medicamentos, e evitar a destruição vertiginosa das células invadidas foram avanços históricos ao longo dos quase quarenta anos que se seguiram ao isolamento e identificação do HIV, o agente causador da síndrome da imunodeficiência humana adquirida, a aids, em 1983, pelo virologista francês Luc Montagnier, do Instituto Pasteur, na França. Dois anos antes, em junho de 1981, o Centro de Controle e Prevenção de Doenças, dos Estados Unidos, relatara os casos de cinco jovens homossexuais diagnosticados com um raro tipo de pneumonia. Dois haviam morrido. Soube-se, mais tarde, que aqueles seriam os cinco primeiros casos registrados da doença que hoje atinge 38 milhões de pessoas no mundo, 1 milhão no Brasil.
A questão, porém, é que a aids nasceu desafiando a ciência e assim permanece, ainda hoje. Os meses iniciais do que se transformou em uma pandemia foram equivalentes a um terremoto nos campos da virologia e da infectologia. O atordoamento causado pela aparição de uma enfermidade que matava as pessoas às centenas e que se espalhava rapidamente só tem paralelo ao observado há dois anos entre médicos e cientistas depois do surgimento dos primeiros casos de Covid-19. A enorme diferença é que, à época, a ciência não dispunha nem de tecnologia nem de conhecimento suficientes para detectar o agente causador tão velozmente quanto o que se viu agora, com o SARS-CoV-2. Das notificações dos pacientes internados com pneumonia em Wuhan, na China, no fim de dezembro de 2019 à nomeação do responsável pela Covid passaram-se quinze dias. Com o HIV foram necessários dois anos.
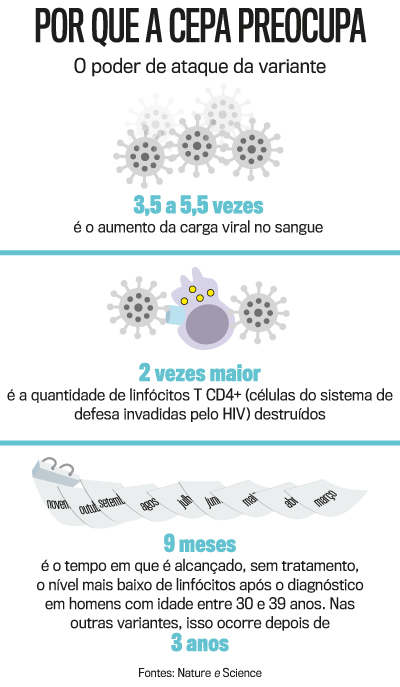
E mesmo hoje, com todo o avanço obtido em quatro décadas, a ciência continua a se surpreender com o vírus da aids. Na semana passada, pesquisadores da Universidade de Oxford, da Inglaterra, relataram a descoberta de uma variante com características nunca vistas. Chamada de VB (V de virulenta e B do subtipo B, ao qual ela pertence) a cepa apresenta-se em concentração no sangue entre 3,5 e 5,5 vezes mais elevada em comparação às outras. Isso a torna uma máquina de destruição das células que invade, os linfócitos T CD4+. O declínio no total dessas células acontece em velocidade duas vezes maior do que a verificada quando o ataque é feito por demais variantes. O desastre potencial é assustador. Os linfócitos são parte do sistema imunológico. Aniquilá-los significa enfraquecer uma linha importante de defesa do organismo contra agentes estranhos e quanto mais bruscamente isso ocorrer, melhor para o vírus e pior para o ser humano. O corpo fica vulnerável e tem as portas abertas às infecções oportunistas que podem levar à morte.
A descrição da variante foi feita em artigo publicado na revista científica Science, uma das mais renomadas do universo acadêmico. Sua linhagem é ligada ao HIV-1 (existe o 2 também), o mais prevalente no Brasil. A cepa foi isolada em 109 pacientes (eram homens que fazem sexo com homens) da Holanda. Por causa da rapidez com que as células invadidas são destruídas, os pesquisadores calculam que os linfócitos caiam a taxas extremamente baixas em apenas nove meses entre homens na faixa etária entre 30 e 39 anos. Quando a infecção ocorre pelas demais variantes, é preciso três anos até que se dê o estrago no organismo. O resultado é que pessoas contaminadas pela nova cepa manifestariam os primeiros sintomas da doença (infecções recorrentes) em dois a três anos, enquanto os infectados por outras variantes podem levar até sete anos para apresentá-los caso não estejam em tratamento. Além de tudo isso, há outra característica. “A nova cepa tem potencial para se propagar com mais velocidade”, diz o epidemiologista evolutivo Chris Wymant, da Universidade de Oxford e autor principal do estudo. Por meio de sequenciamento do material genético do vírus, os pesquisadores verificaram que a variante entrou em circulação ainda nos anos 1980, espalhou-se nos anos 2000 e teve sua transmissão reduzida a partir dos anos 2010 graças às campanhas para conter a disseminação do vírus na Holanda.

O grande perigo é que as circunstâncias mudaram e se tornaram o caldo de cultura perfeito para a disseminação desta e de outras variantes que possam vir a aparecer. Os ingredientes para isso estão aí. O primeiro é de ordem comportamental. É paradoxal e triste, mas a possibilidade de viver mais trazida pelos medicamentos contra a aids abrandou o temor da doença especialmente entre os jovens. De acordo com o último boletim epidemiológico do Ministério da Saúde, divulgado em dezembro do ano passado, a maioria dos casos no Brasil (53%) envolve indivíduos com idade entre 20 a 34 anos. Essas gerações não viram pessoas queridas levadas pela doença em questão de meses, de modo avassalador, como ocorria nos anos 1980 e 1990. Para muitos, a enfermidade tornou-se mais uma entre as condições crônicas de saúde, como se estivesse tudo bem ter hipertensão, diabetes ou aids. Não é, nunca é demais ressaltar. Hipertensão, diabetes e aids matam. Existem tratamentos contra elas, estão disponíveis e cada vez melhores, mas há efeitos colaterais sérios. E pouco a pouco, as doenças minam as forças do organismo e abreviam vidas que poderiam ser longas e tranquilas. O outro fermento desse caldo amargo são as falhas que ainda persistem no diagnóstico e atrasam a identificação precoce das pessoas contaminadas. Dados da UNAIDS, o programa das Nações Unidas voltado ao controle da pandemia da doença, mostram que no ano passado cerca de 6,1 milhões de pessoas não sabiam que estavam infectadas. Portanto, elas não só estavam desassistidas e sem tratamento como poderiam ter transmitido o vírus a outros, criando uma mistura propícia ao surgimento de cepas diferentes.

O desafio, como se vê, não se restringe a temer esta ou aquela nova cepa. “A descoberta da variante ressalta a urgência de acelerar os esforços para deter a pandemia do HIV”, afirma Eamonn Murphy, vice-diretor executivo para Programas da UNAIDS. “Dez milhões de pessoas vivendo com HIV em todo o mundo ainda não estão em tratamento, alimentando a contínua disseminação do vírus e o potencial para novas variantes.” No Brasil, o infectologista David Uip, um dos poucos que acompanham a evolução da aids desde seu surgimento e referência nacional no tratamento da doença, partilha da mesma opinião. “A preocupação é com o HIV, contra o qual sabemos existir prevenção e que tem controle”, diz o médico, reitor do Centro Universitário Faculdade de Medicina do ABC, na região da Grande São Paulo.
Até aqui, o HIV é a pandemia mais mortal do nosso tempo — cerca de 36 milhões de pessoas perderam a vida em razão dos danos causados pelo vírus. Fazendo um paralelo com a crise sanitária de Covid-19, é possível encontrar várias congruências, mas talvez a mais forte seja o desequilíbrio na distribuição dos recursos que previnem e tratam as doenças. “Precisamos urgentemente implantar inovações médicas de ponta de maneira que cheguem às comunidades mais necessitadas. Seja o tratamento do HIV ou as vacinas contra a Covid-19, as desigualdades no acesso estão perpetuando pandemias de uma maneira que prejudica a todos”, diz Eamonn Murphy, da UNAIDS. Seu apelo ganha ainda mais força diante dos inquestionáveis benefícios dos imunizantes no caso da Covid-19. Eles mudaram a história da pandemia do coronavírus ao derrubarem os números de internações e de mortes. É verdade que o Brasil passa hoje por um período momentâneo de alta de casos e óbitos impulsionada pela ômicron, a mais transmissível das variantes do SARS-CoV-2. Porém, como afirmou em nota divulgada na quarta-feira 9, a Fundação Oswaldo Cruz, estes tempos difíceis são também a janela de oportunidade para o país tomar o controle da disseminação do vírus e, quem sabe, até impedi-la. E só ganhamos a chance com a ajuda imprescindível das vacinas disponíveis a todos os brasileiros, inclusive as crianças. Entender a trajetória do HIV nos ajuda também a desafiar os sustos com a Covid-19.
Mais ciência e menos preconceito

Quase quatro décadas depois da identificação do HIV, em 1983, a busca pelo desenvolvimento de uma vacina ainda não teve sucesso. Àquela altura, a medicina dispunha de imunizantes eficientes contra uma série de vírus e três anos antes o mundo havia comemorado a erradicação da varíola por meio de uma campanha de imunização impecável. Não poderia ser tão difícil assim, portanto, criar uma vacina contra o HIV. Mas era, sim, e, infelizmente, a batalha continua. Há, desde 1987, um antirretroviral eficaz, o AZT, aprovado em tempo recorde pelo Food and Drug Administration, o FDA, nos Estados Unidos. Imunizante, ainda não.
O obstáculo é vencer a grande diversidade genética do HIV e sua capacidade de mudar e de escapar de anticorpos talhados para destruí-lo. “É um vírus chato”, diz o infectologista David Uip. Nos últimos vinte anos, a International Aids Vaccine Initiative, entidade que reúne as principais pesquisas na área, contabilizou a proposição de 33 candidatas. O salto tecnológico ocorrido nesse período deu fôlego a criações promissoras. Uma delas é a vacina em teste em humanos desenvolvida pela Scripps Research, instituição americana de pesquisa sem fins lucrativos, que terá participação da empresa de biotecnologia Moderna. A ideia é usar a plataforma de produção por meio de mRNA que a Moderna utiliza para a vacina contra a Covid-19 e refinar o imunizante.
No Brasil, a Universidade Federal de São Paulo trabalha em um imunizante que seja capaz de estimular a reação do sistema imunológico para destruir os vírus que ficam latentes em esconderijos que as células de defesa normalmente não alcançam. Mas o caminho até a cura envolve bilhões de dólares de investimento em pesquisa. Em 2018, uma comissão internacional de especialistas reclamou da escassez de recursos em um artigo publicado no periódico The Lancet. Os profissionais afirmaram que a pandemia de aids não está a caminho do fim e que as ferramentas existentes são insuficientes. Eles lembraram a relevância do engajamento de ativistas na captação de verbas. Exatamente como muitos fizeram nos primeiros anos da pandemia, cobrando das autoridades menos preconceito e mais ciência.
Publicado em VEJA de 16 de fevereiro de 2022, edição nº 2776


 SEGUIR
SEGUIR
 SEGUINDO
SEGUINDO




 O passado criminoso de um dos maiores campeões da música pop dos anos 80
O passado criminoso de um dos maiores campeões da música pop dos anos 80 As dívidas do homem que explodiu bombas na frente do STF
As dívidas do homem que explodiu bombas na frente do STF Banco rebaixa classificação do Brasil e aumenta aposta na Argentina
Banco rebaixa classificação do Brasil e aumenta aposta na Argentina Sharon Stone sem maquiagem, Jennifer Lawrence grávida, Fernanda Torres de Dior… o red carpet pré-Oscar
Sharon Stone sem maquiagem, Jennifer Lawrence grávida, Fernanda Torres de Dior… o red carpet pré-Oscar A data mais esperada pelos fãs de novelas entediados com ‘Mania de Você’
A data mais esperada pelos fãs de novelas entediados com ‘Mania de Você’








