Modelo de planos de saúde esgotou, mas há novas opções aos consumidores
O aumento nas mensalidades e a limitação de cobertura voltaram a entrar em pauta nesta semana. É uma novela com capítulos repetidos

A vida do brasileiro com plano de saúde é uma novela com capítulos repetidos. Nas últimas duas semanas, lá voltaram eles, provocando cansaço em quem está farto de acompanhar uma história que parece não ter final feliz. Os 8 milhões de pessoas que têm planos individuais e familiares, regulados pela Agência Nacional de Saúde Suplementar (ANS), ficaram em choque com o anúncio do aumento de 15,5% nas mensalidades. O espanto se somou à ansiedade dos outros 41 milhões de clientes de planos corporativos que acompanharam, mais uma vez, a discussão judicial sobre a pertinência de obrigar as operadoras a cobrir qualquer procedimento. Como de hábito, as empresas invocaram em sua defesa a necessidade de garantir a sustentabilidade financeira do setor. Sobre o aumento, ele seria referente aos últimos dois anos, já que em 2021 as mensalidades ficaram 8% mais baratas. Não convenceu muita gente, como era de esperar.
No Congresso Nacional, dez projetos pedem a suspensão do reajuste e o Supremo Tribunal Federal acolheu pedido do partido Rede Sustentabilidade para que a ANS explique as razões para a elevação de preço. “Os valores deveriam ser calculados de forma transparente”, defende a professora da Universidade Federal do Rio de Janeiro (UFRJ) Ligia Bahia, pesquisadora do tema no Brasil. Sobre o pedido de livre incorporação de procedimentos médicos, a alegação para a negativa foi a de que sem uma avaliação técnica prévia seria impossível prever os custos. E então, na quarta-feira 8, o Superior Tribunal de Justiça decidiu favoravelmente às operadoras, mantendo as regras. Fica como está: os planos não pagam atendimentos fora do rol da ANS. O que não está descrito não precisa ser coberto. “A decisão garante a segurança do paciente, segurança jurídica e a sustentabilidade dos planos”, diz Vera Valente, diretora-executiva da Federação Nacional de Saúde Suplementar.
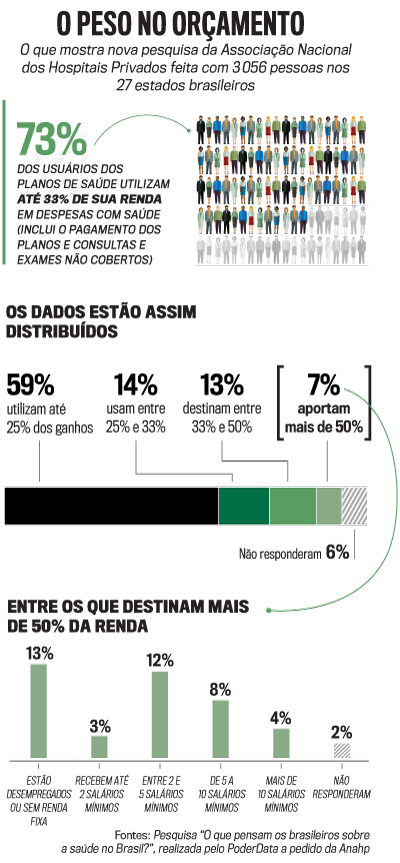
Nenhum desses debates é novo. O que chama atenção é quanto cada um deles revela, hoje, o esgotamento de um modelo. O instituto da saúde suplementar nasceu no Brasil na década de 60 e a relação entre os clientes e as empresas nunca foi pacífica. Na raiz dos conflitos estão as negativas de cobertura e o preço. Um levantamento recém-concluído pela Universidade de São Paulo (USP) evidencia isso de forma cristalina. O relatório informa que 48,2% dos 11 600 acórdãos publicados entre 2018 e 2019 pela Justiça paulista em ações movidas por clientes versavam sobre cobertura. Outros 26% relacionavam-se com acusações de aumentos abusivos. É um índice altíssimo, considerando que 73% dos usuários usam até 33% de sua renda em despesas com saúde e esperam, portanto, atendimento satisfatório. “Existe uma inflação do setor, mas as operadoras querem repassá-la automaticamente para o beneficiário ou o contratante do plano”, afirma Mário Scheffer, da USP. “O setor está diante de uma encruzilhada”, resume. De fato, vários gargalos na cadeia que sustenta a saúde suplementar dificultam o equacionamento do desequilíbrio entre a satisfação e o preço pago pelos usuários. Um dos nós mais relevantes é o sistema de pagamento, calcado nos serviços prestados, uma porta aberta para exageros de exames e procedimentos. Outro é a cultura de que planos são usados para tratar doenças e não promover a prevenção. E tratar, como se sabe, é mais caro do que prevenir.

Contudo, um novo entendimento sobre como deve ser o cuidado com a saúde, considerando a urgência em prevenir as doenças crônicas, e a ascensão do acesso digital aos serviços de saúde tornam inevitável a mudança de rumo. Ela está em curso, sustentada pela saudável força da livre-iniciativa de healthtechs que entenderam o cenário e ofertam serviços com custo mais baixo. Entre outras condutas, elas focam na prevenção, na personalização, no uso de inteligência de dados e na telemedicina. O amplo cuidado evita a realização de 40% de exames e 18% de idas aos prontos-socorros, de acordo com a ANS.
Lançada em 2020, a QSaúde nasceu sob esses novos preceitos. Hoje, tem 12 000 clientes (45% deles não tinham plano quando a contrataram). O primeiro contato é com médicos de família do Hospital Israelita Albert Einstein, de São Paulo, ou da Cia da Consulta, dependendo do plano. São eles que guiarão os beneficiários nos cuidados necessários, auxiliados por uma equipe multidisciplinar que monitora a saúde do cliente bem de perto. “Estamos mostrando a eficácia de um novo modelo concentrado para valer na assistência primária”, diz José Seripieri Junior, fundador da QSaúde. A gestora de saúde Alice tem serviço semelhante, assegurando ao cliente um time formado por médico, enfermeiro, nutricionista e preparador físico. As duas ofertam também têm atendimento a distância, caminho eficiente na solução da maioria dos casos. “As pessoas desejam atendimento personalizado. Uma ligação pró-ativa para saber como elas estão ou o acesso a um médico contribuem para melhores desfechos”, diz Bruno Porto, sócio da PwC Brasil, empresa que acaba de concluir uma pesquisa sobre o cenário das healthtechs no Brasil.

Para as empresas, modelos assim vêm em boa hora. Há urgência em baixar os custos com os planos oferecidos aos funcionários e, por isso, uma saída encontrada é a contratação de consultorias para fortalecer a assistência primária entre os empregados. O Einstein é uma das instituições que prestam assessoria do gênero, desenvolvendo entre os funcionários das companhias contratantes a cultura de cuidado com a saúde física e mental. “Quanto mais conhecimento sobre saúde, menos custos”, diz Eliézer Silva, diretor do Einstein.
Há dezenas de healthtechs trabalhando no mesmo sentido, mas atendendo diretamente clientes. Para quem não consegue pagar um plano e não quer depender do SUS, há opções que incluem cartões com créditos a ser usados em consultas e exames, pacotes de consultas e de exames mais baratos e financiamento para procedimentos e remédios. O leque, enfim, se amplia. É uma ótima notícia.
Publicado em VEJA de 15 de junho de 2022, edição nº 2793


 SEGUIR
SEGUIR
 SEGUINDO
SEGUINDO




 O passado criminoso de um dos maiores campeões da música pop dos anos 80
O passado criminoso de um dos maiores campeões da música pop dos anos 80 As dívidas do homem que explodiu bombas na frente do STF
As dívidas do homem que explodiu bombas na frente do STF Banco rebaixa classificação do Brasil e aumenta aposta na Argentina
Banco rebaixa classificação do Brasil e aumenta aposta na Argentina A data mais esperada pelos fãs de novelas entediados com ‘Mania de Você’
A data mais esperada pelos fãs de novelas entediados com ‘Mania de Você’ Sharon Stone sem maquiagem, Jennifer Lawrence grávida, Fernanda Torres de Dior… o red carpet pré-Oscar
Sharon Stone sem maquiagem, Jennifer Lawrence grávida, Fernanda Torres de Dior… o red carpet pré-Oscar








