Há 50 anos, acontecia o primeiro transplante de coração no Brasil
Na madrugada de 26 de maio de 1968, equipe liderada pelo médico Euryclides de Jesus Zerbini fez no HC/USP o primeiro procedimento do tipo na América Latina

Na madrugada de 26 de maio de 1968, Euryclides de Jesus Zerbini, cirurgião do Hospital das Clínicas da Universidade de São Paulo (HC-USP), revolucionou a medicina ao liderar a equipe que realizou o primeiro transplante de coração no Brasil. Apesar de não ter sido o pioneiro – lugar que pertence ao sul-africano Christiaan Barnard, que realizou o procedimento cinco meses antes –, a cirurgia esteve entre as cinco primeiras do mundo.
O receptor do coração foi o lavrador mato-grossense João Ferreira da Cunha, de 23 anos, também conhecido como João Boiadeiro, que havia sido diagnosticado com doença do miocárdio e insuficiência cardíaca. Ele recebeu o novo coração às 6h40 do dia 26. O procedimento foi descrito com detalhes no livro A face Oculta dos Transplantes, de Euclydes Marques, um dos cirurgiões que participou desta ocasião histórica.
Pioneirismo brasileiro
O primeiro transplante cardíaco do Brasil tinha tudo para ser o primeiro do mundo, mas como as cirurgias realizadas em animais tinham excelente técnica, porém nenhuma taxa de sobrevivência, alguns dos professores mais renomados do Hospital das Clínicas de São Paulo preferiram não se arriscar, ainda que os jovens cirurgiões estivessem animados com a possibilidade.
Por causa disso, Christiaan Barnard, com 44 anos na época, passou à frente e realizou o primeiro transplante de coração do mundo em 3 dezembro de 1967, na Cidade do Cabo, na África do Sul. Os esforços pioneiros de Barnard não foram suficientes para aumentar o tempo de vida do paciente, que faleceu dezoito dias após a cirurgia em decorrência de uma infecção pulmonar.
Mesmo ficando atrás de cinco países, o Brasil foi o pioneiro na América Latina. A cirurgia foi um sucesso e demonstrou a capacidade da equipe de cirurgia torácica do Hospital das Clínicas, que havia anos vinha realizando transplante em cães, tentando encontrar as melhores técnicas para fazê-lo em humanos. Infelizmente, foi o pós-operatório que mostrou-se preocupante. Dezoito dias após o transplante, João Boiadeiro começou a apresentar sinais de rejeição ao órgão. Alguns dias depois ele veio a falecer.
A morte do primeiro transplantado não desanimou os médicos e, quatro meses depois, outro paciente – Hugo Orlandi, de 48 anos – passou pela cirurgia e resistiu 378 dias, quando seu corpo também começou a rejeitar o novo coração. No ano seguinte, em janeiro de 1969, Clarismundo Praça, 52, recebeu o terceiro coração transplantado do país. Ele não apresentou rejeição, mas faleceu 83 dias depois por causa de uma infecção generalizada provocada por uma ferida cirúrgica.
Mesmo com o óbito dos três primeiros pacientes, as conquistas alcançadas pela realização do transplante cardíaco no Brasil se mantêm até hoje, como a construção do tão sonhado Instituto do Coração (Incor), pelo qual Zerbini vinha lutando havia anos.
“O melhor momento é hoje”
Apesar das evoluções na medicina, poucas mudanças ocorreram no processo operatório. Nos primeiros anos, o avanço foi maior, especialmente em áreas que poderiam melhorar a taxa de sobrevida dos pacientes, como a descoberta e aprovação da ciclosporina, que motivou o aumento no número de várias modalidades de transplante. No entanto, nos últimos anos, a velocidade passou a diminuir, embora o período atual seja considerado por muitos médicos como o melhor para o transplante cardíaco, pois os pacientes estão vivendo mais e com melhor qualidade de vida.
O primeiro paciente de transplante cardíaco do Brasil sobreviveu apenas 28 dias após a cirurgia. Apesar da morte precoce, João Boiadeiro viveu dez dias a mais que o primeiro paciente a passar pelo procedimento, na África do Sul. Apesar de já existirem medicamentos imunossupressores, usados para controlar a rejeição nos receptores de transplantes, esse ainda era um dos principais problemas da época.
Por esse motivo, o número de transplantes realizados por ano foi diminuindo no mundo inteiro até a década de 80, quando foi aprovado o uso da ciclosporina em humanos. Esse medicamento, capaz de reduzir as reações que causam a rejeição de órgãos, é utilizado até hoje como tratamento inicial ou de segunda linha, quando as medicações imunossupressoras usadas anteriormente não funcionaram.
Tecnologia à serviço da medicina
Outro empecilho resolvido pelo avanço da medicina foi o tempo entre a retirada do órgão e a sua instalação no corpo do receptor. Na época dos primeiros transplantes, era preciso que doador e receptor estivessem o mais próximo possível um do outro para que a transferência fosse imediata, impedindo que o coração ficasse muito tempo no gelo e a hipotermia pudesse impedir que ele voltasse a bater depois de reimplantado no receptor. Hoje em dia, o coração pode ficar até quatro horas fora do corpo e, muitas vezes, passa parte desse tempo viajando de avião, por exemplo, para chegar ao destino final.
Além disso, uma equipe de pesquisadores da Universidade da Califórnia (UCLA, na sigla em inglês), nos Estados Unidos, desenvolveram o Organ Car System (OCS), equipamento capaz de manter o coração e outros órgãos pulsando enquanto ocorre o transporte, o que aumenta o tempo de viabilidade dele fora do corpo humano. No entanto, como seu uso encarece o procedimento cirúrgico, o equipamento é usado apenas como último recurso, mas há previsões de que no futuro ele possa ser utilizado com maior frequência. Por enquanto, muitos médicos ainda preferem optar pelo método convencional, que oferece resultados satisfatórios.
O progresso tecnológico também permitiu a criação de corações e ventrículos artificiais capazes de auxiliar o coração debilitado a bater por mais tempo, mantendo o indivíduo vivo até o momento do transplante, que pode acontecer rapidamente ou levar anos. Eles podem ser utilizados interna ou externamente, dependendo da necessidade do paciente, sendo uma alternativa para pessoas que não podem receber transplante.
Infelizmente, no Brasil, o uso destes mecanismos ainda é limitado por causa dos custos – o Instituto do Coração é um dos poucos hospitais no país que dispõe de alguns em versão para adultos e crianças. O pioneirismo no implante de dispositivo de assistência ventricular (DAV) na América Latina também pertence ao Brasil, tendo sido realizado em 1993, no Incor.

O que esperar para o futuro
Segundo Fábio Jatene, diretor da divisão de cirurgia cardíaca e vice-presidente do Conselho Diretor do Incor, em São Paulo, apesar das dificuldades enfrentadas pelos pioneiros do transplante cardíaco, eles conseguiram provar que era possível substituir um órgão vital do corpo humano, demonstrando que doenças cardíacas poderiam ser superadas, especialmente as mais graves. Graças a este primeiro passo, a medicina evoluiu ainda mais com o passar dos anos.
“Eu vejo o futuro do transplante de uma forma muito otimista. Muitas mudanças estão ocorrendo, inclusive a possibilidade de desenvolver novos órgãos que possam ser encomendados geneticamente, o que poderia prevenir a rejeição nos pacientes para os quais eles são destinados. Nós tivemos avanços extraordinários nesses cinquenta anos e eles devem continuar. Eu imagino que nos próximos vinte anos nós tenhamos muito mais avanços do que nas primeiras décadas do transplante de coração. Essa é a minha expectativa pessoal”, comentou.
Bate, bate, coração
Renato Incal da Silva, 26 anos
Às vésperas da comemoração dos 50 anos do primeiro transplante cardíaco feito no Brasil, Renato celebrou o nascimento de Helena, sua primeira filha. O coração que “bateu feliz” no peito ao recepcioná-la está com ele há onze anos, pois o seu antigo coração não resistiu à miocardite e precisou ser substituído.
Aos 10 anos, Renato viveu dois momentos que marcariam sua história: a morte súbita do pai durante um jogo de futebol e a descoberta da miocardite, uma inflamação do miocárdio, que é camada muscular que reveste a parede do coração. Durante cinco anos, Renato teve que vir de Avaré, no interior do estado, para São Paulo, onde tratava a doença, mas nenhum tratamento parecia funcionar.
Em janeiro de 2007, aos 15 anos, ele entrou para a lista de espera dos transplantes, pois era a única solução viável. Oito meses depois, ele recebeu o novo coração. “É como se eu tivesse renascido. Eu tinha uma vida extremamente limitada. Depois do transplante passei a ter uma vida normal, como qualquer outra pessoa. Pude fazer faculdade, pós-graduação, pratico atividades físicas e participo de competições de corrida e ciclismo. A mudança foi drástica, mudou da água para o vinho”, contou ele.
Patrícia Fonseca, 32 anos
Assim que Patrícia nasceu, seus pais receberam a notícia de que a filha tinha miocardiopatia dilatada, doença que dificulta o bombeamento do sangue; miocardia não compactada, gerada por um defeito genético raro produzido no quarto mês de gestação, e defeitos nas válvulas de seu pequeno coração. Na época, não foi possível fazer nenhum tipo de intervenção cirúrgica, pois ainda não se faziam cirurgias cardíacas em bebês. Por causa disso, logo no início da vida, ela recebeu a sentença: não havia como a pequena Patrícia sobreviver. Mas os médicos estavam enganados.
Durante toda a infância, Patrícia precisou lidar com suas limitações e, como não podia participar das brincadeiras convencionais com os amigos, voltou-se para a leitura. Um dos títulos que mais marcaram sua vida foi Fernão Capelo Gaivota, de Richard Bach, que conta a história de uma ave que escolhe como missão de vida transformar o voo em algo mais do que técnica para a busca por comida. No livro, fica clara a mensagem de que é possível vencer através da superação, quaisquer que sejam os obstáculos.





Aos 14 anos, Patrícia passou por uma cirurgia de válvula mitral, que pretendia corrigir sua insuficiência mitral, doença que afeta as válvulas do coração. No entanto, menos de um ano pós-cirurgia, houve uma reversão dos benefícios trazidos pela cirurgia por causa de suas outras doenças cardíacas.
Aos 20, Patrícia precisou deixar a faculdade de economia e o estágio que tanto amava por causa de uma piora na sua condição, o que a manteve de repouso em casa por cerca de um ano. Logo depois, ela descobriu que, apesar de o transplante ser sua única chance de sobrevivência, não poderia passar pelo procedimento, pois tinha hipertensão pulmonar, adquirida com os problemas cardíacos. Veio então mais uma sentença: seis meses de vida.
Durante os dez anos seguintes, Patrícia aguardou pelo momento em que os avanços da medicina permitiriam que o transplante pudesse acontecer. Em 27 de julho de 2015, no dia do seu aniversário de 30 anos, recebeu a notícia de que finalmente passaria pelo transplante. Doou seu antigo coração para pesquisa, já que a miocardia não compactada é uma condição rara e a medicina ainda desconhece alguns de seus aspectos.
Infelizmente, apenas oito meses depois dessa vitória, sua mãe, que tanto a apoiou nos anos de luta, faleceu. Dona Maria Consuelo teve seus órgãos doados com a autorização da família. “Minha família sempre foi a favor da doação de órgãos. Assim como estamos felizes por ter feito a doação, sei que a família do receptor também está contente. Não importa de onde ou de quem veio, a gente sabe que quem doa faz com muito amor e quem recebe é muito grato pelo gesto. Assim como eu fiquei”, contou. Atualmente, Patrícia dirige a campanha “Sou doador“, que compartilha histórias de pessoas transplantadas para estimular a doação de órgãos no país.
Desde o transplante, Patrícia vem realizando um desejo de infância: praticar esportes. Ela já participou de diversas competições, inclusive da Olimpíada dos Transplantados, que aconteceu no ano passado em Málaga, na Espanha. Hoje, apesar de ter a possibilidade de fazer planos para o futuro, algo que não tinha antes do transplante, Patrícia diz preferir viver um dia de cada vez.
Ajudando a salvar vidas
De acordo com Fábio Jatene, mesmo que os avanços médicos tenham representado muito para o transplante, existem desafios que precisam ser superados para que o procedimento possa progredir ainda mais, principalmente no Brasil. A preocupação com os doadores, por exemplo, é um dos problemas que precisam ser solucionados. Como as emergências do país estão quase sempre superlotadas, existe certa dificuldade em cuidar dos pacientes, especialmente daqueles que não têm perspectiva de vida, como os que apresentam morte cerebral – justamente os possíveis doadores.
Outro desafio é a doação de órgãos. A legislação brasileira permite a doação mediante autorização de familiar; entretanto, mesmo que em vida o paciente tenha informado à família o interesse em se tornar doador, como não existe documentação que possa comprovar este desejo, se o responsável não quiser autorizar, é a vontade dele que prevalece. Apesar de crescer gradativamente, o número de doadores no Brasil ainda é limitado em comparação com países como Espanha e Estados Unidos, que trabalham na comunicação com famílias de doadores em potencial.
“A doação de órgãos ainda é um tabu na sociedade, ninguém vai querer usar o almoço de domingo para falar sobre a morte. Não é uma questão tratada com frequência. Antes de ter passado pelo meu problema, eu e meus familiares nunca conversamos a respeito disso, não era um assunto que existia nas nossas conversas”, confessou. No entanto, essa realidade não é mais a mesma. Desde o transplante, Renato e a família coordenam a campanha “Doe órgãos salve vidas“, que visa a promover palestras e eventos para conscientizar as pessoas da importância da doação de órgãos e como o gesto pode ajudar a salvar vidas.









Como acontece o transplante
A cirurgia de transplante de coração envolve duas técnicas principais: a clássica e a bicaval. O que diferencia uma da outra é a quantidade de tecido do órgão velho que permanece no corpo do paciente. Apesar disso, ambas as técnicas seguem basicamente os mesmos princípios cirúrgicos. Veja a seguir:
Estruturas do Coração

1ª etapa: O procedimento cirúrgico de retirada do coração do receptor começa apenas quando o novo órgão já está na sala de operação, pronto para ser transplantado. Depois que o peito do receptor é aberto, as veias são desligadas do coração e conectadas a uma cânula (tubo) de uma máquina de circulação extracorpórea (CEC). Esse equipamento será responsável por exercer a função do coração, bombeando o sangue durante a cirurgia para que o corpo continue funcionando.
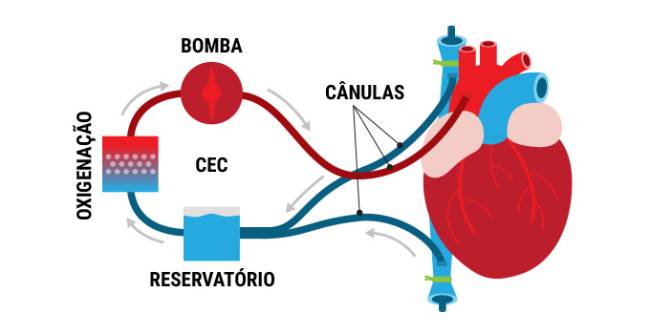
2ª etapa: O coração debilitado é retirado.

3ª etapa: O novo coração é conectado ao átrio, cavidade que recebe o sangue. As cânulas são retiradas e as veias e artérias são reconectadas ao novo coração. O sangue que estava sendo bombeado pela máquina de CEC retorna para o corpo e o coração é estimulado para recuperar os batimentos. Antes de fechar o peito do paciente, drenos são colocados na cavidade pulmonar para evitar o acúmulo de líquidos.

Coração Transplantado




 O que tanto incomoda na atuação de Pedro Waddington em ‘Vale Tudo’
O que tanto incomoda na atuação de Pedro Waddington em ‘Vale Tudo’ ‘Ficou rico e sobrevive assim’: a fala de Trump sobre o Brasil
‘Ficou rico e sobrevive assim’: a fala de Trump sobre o Brasil Quem é a freira que quebrou protocolo ao se aproximar do caixão do papa
Quem é a freira que quebrou protocolo ao se aproximar do caixão do papa Morre Lucia Alves, atriz de novelas da Globo, aos 76 anos
Morre Lucia Alves, atriz de novelas da Globo, aos 76 anos Atores de ‘Vale Tudo’ avaliam manifesto contra misoginia no caso Cauã
Atores de ‘Vale Tudo’ avaliam manifesto contra misoginia no caso Cauã